При нахождении соответствующих образований во время проведения УЗИ женщинам по понятным причинам становится очень интересно: кальцинаты в матке, что это такое, является ли это диагнозом, насколько опасно. Гинеколог в большинстве случаев скажет, что само по себе данное состояние не является болезнью. Это следствие заболевания, хронических воспалительных процессов. Часто кальцинаты образуются на месте получения травм, например, после осложнений, возникших в связи с тяжёлыми родами. Иногда их путают с полипами, поэтому здесь принципиально важен правильно поставленный диагноз.
Кальцинаты представляют собой отложение солей кальция, локализированное в конкретной части матки. Может появляться на месте образования фиброматозных узлов, более определённые сведения можно будет узнать после сделанной гистероскопии. При ультразвуковом обследовании допустимо только с некоторой долей вероятности утверждать, что речь в данном случае идёт именно об кальцинате.
Что за явление?
Это не заболевание, это следствие патологического процесса в основном детородном органе матки. Само это явление представляет собой локализацию солей кальция в определенной маточной области. Отметим, что кальцинаты могут возникать не только в этом органе, но и других органах, например, в печени. Таким образом, кальцинат – это не только гинекологическое заболевание, это патологический процесс, возникающий по причине нарушения нормального функционирования конкретного органа.
Такие образования хорошо видны при ультразвуковом исследовании, МРТ. Но во время УЗИ не видны ткани, из которых состоит образование, поэтому о наличии кальцината можно только предположить. Такая ситуация требует дополнительного обследования женщины, чтобы исключить заболевания гораздо серьезнее, чем наличие отложений солей кальция.
Кальцинат на УЗИ
Что расскажет УЗИ щитовидной железы?
Ну ладно, это было лирическое отступление. Давайте поговорим о самой процедуре УЗИ щитовидной железы. Я расскажу, как выглядит норма и патология в протоколах УЗИ.
Норма и патология УЗИ щитовидной железы
Для начала объясню, что может сказать вам и вашему врачу процедура УЗИ. УЗИ как метод способно показать только структуру щитовидной железы, т. е. строение, анатомию органа. Сведений о функции «щитовидки», т. е. как она работает, этот метод не несет. Чтобы это узнать, нужно сдавать анализы на гормоны, о которых вы можете прочитать в статье «Анализ крови на гормоны щитовидной железы: что нужно сдать».
Я думаю, что рассказывать об устройстве и принципе работы УЗИ аппарата нет надобности, поскольку знаний о вашем состоянии это не даст. Поэтому пропустим это пункт моего повествования.
Норма УЗИ щитовидной железы
На УЗИ оценивается не только внутреннее строение органа, но и размеры щитовидной железы. Согласно правилам делают три замера железы: длина, ширина и толщина. Но бывает, что встречаются протоколы всего с двумя размерами — это грубая ошибка, и вы поймете почему, но чуть позже.
Сначала замеряют одну долю, потом вторую и перешеек. На самом деле, размеры перешейка не имеют клинической ценности, поэтому на него можно не обращать внимания. Далее врач должен провести расчет объема каждой доли и суммарный объем всей железы. Это пункт очень часто опускается и не делается. А ведь это принципиально важно, потому что размеры щитовидной железы оценивают именно по общему объему.
Если у вас это не сделано, то вы можете рассчитать объем вручную по формуле ниже:
V щитовидной железы = V правой доли + V левой доли
V одной доли = длина*ширина*высота*0,479
где 0,479 — коэффициент эллипсоидности. В итоге мы получаем объем одной доли щитовидной железы, которая измеряется в кубических сантиметрах или миллилитрах.
В норме у взрослых женщин объем щитовидной железы не превышает 18 кубических сантиметров, а у взрослых мужчин — не более 25 кубических сантиметров. Для детей данная формула не используется, расчет ведется другими способами, которые мне, как взрослому эндокринологу, неизвестны.
Но теперь вам нет необходимости считать свой объем вручную, потому что имеются калькуляторы расчета, которые сделают автоматически это быстрее и точнее.
Итак, с размерами разобрались. Но это еще не все, потому что не всегда нормальные размеры щитовидной железы говорят об отсутствии патологии. Структура ткани железы может нам сказать многое. В норме ткань щитовидной железы однородная, изоэхогенная, без очаговых образований, кровоток умеренный.
Таким образом, если у вас нормальные размеры щитовидной железы и нормальная структура, то это говорит, что вероятность патологии низкая, но она не исключается полностью. Чтобы полностью убедиться в нормальной работе железы, нужен анализ на ТТГ (о чем я говорила раньше).
Патология на УЗИ щитовидной железы
Прежде всего обращает на себя внимание размер щитовидной железы. Если размер, а точнее, объем щитовидной железы больше, чем числа, указанные выше, то это состояние называется зобом. Таким образом, любое увеличение щитовидной железы называется ЗОБ. Только зоб может быть разным в зависимости от функциональной активности железы и особенностей анатомии. Например, токсический зоб, эндемический зоб или узловой зоб и т.д.
Если вы успели заметить, у размеров щитовидной железы нет нижней границы. Это означает, что, казалось бы, маленькая железа может прекрасно справляться со своей функцией. И наоборот, маленькая железа может быть признаком атрофического заболевания щитовидной железы, в то время как увеличение щитовидной железы по УЗИ всегда будет означать какую-то патологию.
Далее смотрят на структуру, т. е. на строение щитовидной железы. При патологии она всегда будет неоднородная. Неоднородность может проявляться за счет соединительнотканных тяжей, как при аутоиммунном тиреоидите, за счет кистозных образований, узловых образований, различных включений и кальцинатов.
При аутоиммунном тиреоидите классической картиной на УЗИ будет наличие чередования нормальной ткани с соединительной тканью, наподобие «булыжной мостовой». Для кисты характерно наличие анэхогенного образования с плотной, четкой капсулой. Для коллоидного узлового зоба характерно выявление узловых образований изоэхогенной или гиперэхогенной структуры с четкой зоной Халло. Мелкие округлые образования, не превышающие 1 см в диаметре, как правило, не имеют клинического значения.
Признаками рака щитовидной железы являются гипоэхогенные образования без четких контуров, прорастающие в капсулу железы. Косвенными признаками рака щитовидной железы при узловом зобе являются наличие дополнительных включений внутри узла, кальцинаты и повышенный кровоток.
Оценивая кровоток можно косвенно судить о функции железы. При диффузном токсическом зобе кровоток равномерно усилен, «пылающая» железа. Сниженный кровоток чаще характерен для гипотиреоза и аутоиммунного тиреоидита. Увеличение кровотока около или внутри узла может косвенно указывать на онкологическое образование или функциональную автономию.
Как бы хорошо ни делали УЗИ щитовидной железы, оценить общее состояние и работу органа невозможно без анализов на гормоны. Только имея комплексное представление о строении железы и особенностях ее работы, можно поставить диагноз и назначить лечение. Поэтому если вы сделали УЗИ щитовидной железы и хотите посетить врача, то сдайте сразу и анализ на ТТГ, чтобы на посещение врача не потратить время впустую.
Причины образования
Соли этого микроэлемента находятся в нашем организме, и это нормально. Кальций участвует в обменном процессе внутри клеток, насыщает определенные ткани и так далее. Если его не хватает в женском организме, возникают такие явления, как выпадение волос, ломкость костей, разрушение зубов, нарушение функционирования организма. Наличие в организме чрезмерного количества этого микроэлемента также приводит к патологиям, например, задержка мочи, отложение в разных органах.
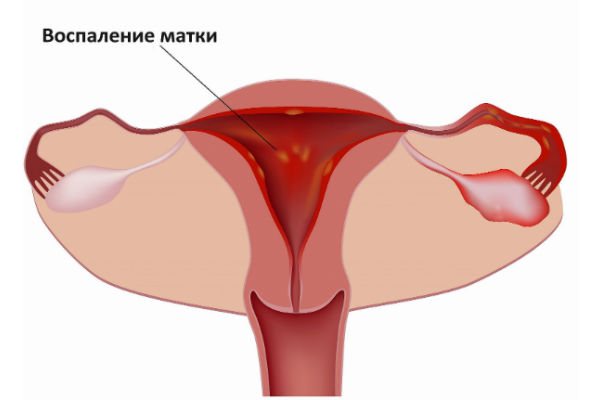
Что такое кальцинаты в матке, и в чем их причина? Ответ прост: отложения кальция в матке возникают по причине перенесенного воспалительного заболевания этого органа. Таким образом, организм защищается, перерождая хронически пораженные ткани в кальциевые отложения, препятствуя распространению патологического процесса дальше.
Причиной возникновения кальцината часто служит воспаление в матке
Диагностика
Распространенным методом диагностики является ультразвуковое исследование детородного органа. Гинекологи предлагают трансабдоминальное УЗИ, которое позволяет исследовать патологии органа с помощью датчиков, которые врач водит по животу пациентки.
Также специалист может предложить дополнительные методы диагностики, если в этом есть необходимость:
- трансвагинальное УЗИ, позволяющее исследовать орган ближе, особенно во время беременности;
- гистерография – исследование органов малого таза с помощью введения контрастного вещества, бывает рентгенологическим и ультразвуковым;
- доплерография;
- трехмерное УЗИ – современный способ диагностики патологий матки, который позволяет в трехмерном измерении увидеть кальцинаты;
- анализ крови на определение общего количества кальция.
Трехмерное УЗИ на сегодняшний день является самым достоверным способом диагностики заболеваний матки, но его цена значительно выше остальных методов.
Методы проведения: как делают УЗИ яичников
Существует несколько методов проведения ультразвукового обследования яичников. Выбор той или иной методики напрямую зависит от целей проведения исследования и анамнеза пациентки.
Трансабдоминальный способ проведения УЗИ
В процессе осмотра врач передвигает датчик медленными плавными движениями, при необходимости меняя угол наклона. Такой прием позволяет лучше изучить строение, определить размеры, структуру органа, показать его с разных сторон. Для более подробного изучения яичников дополнительно проводят гистерографию и доплерографию.
Все данные, полученные в ходе процедуры, сравниваются с показателями нормы и фиксируются в протоколе исследования. По результатам УЗИ врач-гинеколог выявляет имеющиеся отклонения, признаки заболевания либо диагностирует патологию.
Опасность
Опасно ли наличие кальциевых отложений? – вопрос, интересующий всех женщин, у которых они обнаружены. Особенно волнует он женщин, желающих в скором времени забеременеть.
Мы уже поняли, что возникновение таких отложений самостоятельным заболеванием не являются, но свидетельствуют о наличии или результате воспалительного процесса в матке. Для определения состояния женского организма в результате возникновения кальцинатов, необходимо дополнительное обследование. Определить нужно первопричину возникновения таких образований.
Уже после дополнительной диагностики станет понятно, является ли это угрозой для репродуктивного здоровья женщины. Часто на обычном УЗИ кальцинаты в детородном органе путают с полипами. Полипы угрожают женщине постоянными кровотечениями и патологиями беременности.
Матка у будущей мамы должна естественно растягиваться. Но с кальциевыми образованиями она лишена такой возможности, изменения размера этого органа будут сопровождаться болевыми ощущениями. Но также существуют данные о нормальном течении беременности с наличием подобных образований. Каждый случай индивидуален, и должен быть под наблюдением врача.
Решение проблемы
Достаточно разумным представляется вариант решения проблемы, при котором женщине предлагается провести комплексное обследование. Если имеется какая-то скрытая патология, хроническое гинекологическое заболевание, решившее дать о себе знать подобным образом, его необходимо выявить и работать с первопричиной. В любом случае, хуже от общей нормализации совершенно точно не будет.
Берётся также анализ крови, изучается общее количество кальция. Нередко корректируется диета в сторону увеличения натрия (особенно при его нехватке), уменьшения количества продуктов, содержащих первый микроминерал. Благодаря достижению подобного баланса можно предотвратить появление дальнейших новообразований.
Матка беременной женщины претерпевает определённые трансформации. Она должна растягиваться благодаря естественной гибкости. Однако кальцинаты лишают мягкие ткани подобной возможности, любое изменение размеров происходит травмирующим образом, вызывает сильные боли, иногда может открыться кровотечение. По этой причине женщине желательно удалить сначала кальцинаты перед запланированной беременностью.
Хирургическое вмешательство допускается редко, при слабой выраженности проблемы образования могут быть удалены при выскабливании (чистке). Однако стоит именно в виду, что последняя названная процедура также способна провоцировать дальнейшее появление кальцинатов. Поэтому здесь следует быть осторожной.
Лечение
Для лечения патологии используются все необходимые диагностические методы, так как кальциевые новообразования – это не причина, а следствие. После определения причины гинекологи лечат основное заболевание или его последствия.
Какие меры применяются в лечении этой патологии?
- Хирургическое вмешательство. Проводится крайне редко, так как эти отложения не стоят операционных повреждений тканей репродуктивного органа. Нужно еще учитывать риск кровотечения после операции на матке. Для хирургического вмешательства должны быть четкие показания, когда никакой другой метод уже не эффективен.
- Выскабливание. При такой патологии эта манипуляция эффективна, но после нее кальцинаты могут возникать повторно.
- Сбалансированное питание и своевременное лечение воспалительных процессов в детородном органе – это скорее уже профилактические методы, так как они направлены на предотвращение кальциевых отложений, а не на их удаление.
- Препараты для рассасывания таких образований не применяются. Врач может назначить водяной перец и несколько уколов окситоцина для того, чтобы кальцинат отсоединился от стенки матки, и она своими сокращениями его вытолкнула. Но любое лечение должно проводиться под наблюдением врача.
Как правильно подготовиться к процедуре?
Вывод
Кальциевые образования в матке приводят в замешательство женщин, причиняя определенны трудности в функционировании органа. Любые мероприятия по диагностике образований и их удалению или лечению согласовываются с врачом. Нельзя заниматься самолечением, так как кальцинаты на обычном УЗИ можно перепутать с полипами.
В медицинской практике кальцинаты определяют как отложения кальциевых солей. Причем происходить это может в полости различных органов. Нередко кальцинаты в матке обнаруживаются.
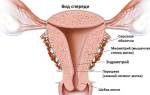
Матка является непарным полым органом, который состоит из трех слоев. Внутренним слоем является эндометриальный, представленный мощными мускулами. Наиболее широкий средний слой – миометрий. Наружным отделом маточной структуры является брюшина.
Какие патологии способно выявить УЗИ яичников?
Яичник — парный орган, отвечающий за поддержание гормонального фона в организме женщины, при котором способна сформироваться активная яйцеклетка. Работа яичника влияет на самочувствие и обще состояние, а также является определяющей для менструального цикла. Любой сбой или нарушение функции яичников влечет за собой проблемы с репродуктивной системой и здоровьем в целом.
Поликистоз яичников
УЗИ яичников позволяет точно определить некоторые наиболее распространенные заболевания.
Кисты яичника бывают физиологическими и патологическими. Физиологические кисты яичников не являются патологией, возникают в результате работы органа и исчезают без вмешательств. Дермоидная, эндометриоидная киста относится к недоброкачественным образованиям и требует лечения.
Киста яичника на УЗИ выглядит как шар, наполненный жидкостью, обладающий различными размерами, структурой и степенью окрашивания.
Описание
Кальцинаты в матке в разы чаще встречаются, нежели на брюшинном слое или в миометрии. Также нередко они обнаруживаются на маточной шейке. В каждом из таких случаев кальцинат представляет собой определенного рода защитную реакцию организма. Соли, имеющие неорганические свойства, инкапсулируют участки, в которых наблюдается распад тканей. Тем самым предотвращается распространение процесса некротизации на другие участки. Образование кальциевых отложений имеет вторичный характер, заболеванием в полном смысле этого понятия не является.
Строение матки и кальцинаты
Диагноза «Кальцинаты матки» не существует в Международной классификации болезней 10 пересмотра. Иными словами, кальцинаты – не болезнь, а состояние, когда обнаруживаются отложения солей кальция в любом из отделов, слоёв матки или фиброматозном узле.
Различают три слоя матки:
- внутренний — эндометрий;
- средний — мышечный;
- покровную оболочку серозного характера.
Кальцинаты представляют собой скопление солей кальция. Их отложение является результатом ранее протекающего воспаления. В участках тканей, которые подвергались инфекционному процессу, происходит кальцинация, как результат патологического процесса. Иногда в структурах опухолей также обнаруживают кальцинаты, так как ряд обменных реакций в пораженных тканях протекает патологически.
Кальцинаты не сопровождаются клинической картиной. Состояние протекает бессимптомно, не причиняя женщине беспокойства. Обычно кальцификаты располагаются в мышечном слое матки. Могут обнаруживаться в любом отделе матки, передней и задней стенке. Кальцинаты плаценты, которые образуются раньше срока, способны осложнить течение беременности. Как правило, скопление кальция в виде очагов в плаценте считается нормальным в конце гестации, что означает доношенную беременность.
Причины образования
Все причины возникновения кальциевых отложений можно условно подразделить на несколько групп. В первую группу включены так называемые триггерные факторы возникновения, то есть те, которыми непосредственно обусловлено становление кальцината. Среди них:
- Поражения органов, расположенных в малом тазу, травматического характера. К таким поражениям относятся в том числе диагностические выскабливания, аборты хирургического характера, гистероскопии и другие схожие манипуляции. Они приводят к повышению вероятности инвазии маточных тканей патогенными микроорганизмами. Наибольшую опасность представляют собой полостные операции, проводимые на органе.
- Предрасположенность к развитию инфекционно-воспалительных поражений генетического и другого характера. К примеру, эндометриоз или эндометрит могут развиваться под воздействием отягощенной наследственности. Если у женщины имеется хотя бы одна больная родственница по восходящей линии в пяти поколениях, то вероятность возникновения кальциноза у женщин увеличивается до 30%, если же присутствуют две больные родственницы, то вероятность возрастает до 50%. К счастью, доминантным или аутосомно-рецессивным способом патология не наследуется. Передаваться могут только особенности системы репродукции.
- Стеноз цервикального канала и половых путей. Подобные нарушения становятся причиной рефлюкса менструальной крови и других выделений обратно в полость матки, в результате чего происходит застой этих веществ, в итоге значительно повышается вероятность развития инфекционного поражения (чаще всего — эндометрита).
- Плохие экологические условия в месте проживания женщины. Под воздействием экологических факторов может развиваться аденомиоз, являющийся фактором риска скопления солей кальция.
- Нарушения менструального цикла. В полости влагалища присутствует большое количество разнообразных бактерий, причем некоторые из них обладают патогенностью, способны поражать ткани и органы (вирус папилломы человека, герпетические агенты, микоплазмы, уреаплазмы, стафилококки, стрептококки и другие представители пиогенной флоры). При задержке менструации происходит застой крови, что способствует формированию среды, комфортной для размножения бактериальных агентов.
- Аллергические реакции на воздействие внутренних и внешних факторов. Чаще всего в подобном случае имеется в виду алиментарная причина, то есть неправильное питание и поступление антигенов в системный кровоток.
- Чрезмерно раннее или позднее начало половой жизни. Нежелательными для женского здоровья являются оба варианта. При позднем начале половой жизни повышается агрессивность микроорганизмов. При чрезмерно раннем – инициируются дистрофические процессы в органах малого таза. В результате повышается риск становления кальцинатов.
- Поздние роды. Могут сказываться негативным образом на состоянии матки, нередко вызывают анатомические изменения, способные приводить к отмиранию маточных тканей (полному, частичному).
- Патологические изменения в эндокринной системе. К ним относится также сахарный диабет, нарушения деятельности гипоталамуса, гипофиза, гипертиреоз, гипотиреоз и другие патологии.
- Патологические изменения в репродуктивной системе. В первую очередь провоцирующими факторами являются инфекционные заболевания: аднекситы, эндометриты и другие.
- Рубец на матке после кесарева. Кальцинаты могут возникать на рубце, который возник вследствие полостных операций на органе.
- Снижение местного, общего иммунитета. Неблагоприятная экология, стрессы, тяжелые физические нагрузки (провоцирующие избыточную продукцию кортикостероидов), частые вирусные респираторные болезни, переохлаждения.
Расшифровка результатов, показатели нормы
Для того чтобы увидеть нормальные размеры яичников на УЗИ, следует определить наиболее благоприятное время для его проведения. Как правило, для профилактического осмотра выбирают начало менструального цикла (5-7 день), для оценки функционального состояния органа назначают несколько повторных осмотров в течение месяца.
На протяжении всей жизни женщины, в особенности в репродуктивном возрасте, в яичниках происходят циклические изменения
В некоторых случаях яичник не лоцируется. Причин может быть несколько: врожденные аномалии развития, перенесенная хирургическая операция по удалению органа и другие. Поэтому перед началом процедуры специалист изучает медицинскую карту пациентки.
Положение яичников является постоянным показателем. В норме они располагаются на боковых стенках малого таза, относительно матки находятся сбоку либо незначительно сдвинуты назад.
Для того чтобы определить нормальные размеры яичников и матки по УЗИ, его нужно провести в первую неделю цикла.
// ����5
Структура яичников в норме однородная, без включений, кистозных и опухолевых образований.
С помощью эхолокации в ходе осмотра специалист получает массу информации о работе и функциональном состоянии органа. Главной функцией яичников является выработка активных яйцеклеток, формирующихся и развивающихся в фолликулах.
Мелкие фолликулы в яичниках на УЗИ прекрасно визуализируются в начале цикла. Можно определить их количество, способность к росту и развитию. По мере приближения овуляции один из фолликулов (доминантный) превосходит размерами всех остальных.
Когда фолликул зрелый, он лопается, наружу выходит яйцеклетка, готовая к оплодотворению. На месте разрыва фолликула образовывается так называемое желтое тело. Это временный орган для выработки гормонов, стимулирующих рост эндометрия.
Если беременность не наступила, желтое тело уменьшается в размерах. Именно эта структура видна на УЗИ. Обнаружение других объектов считается отклонением либо патологией.
// ����6
Косвенные факторы
Ко второй группе причин возникновения патологии принято относить факторы, которые косвенно обуславливают начало процесса формирования отложения. Среди них выделяют:
- Злоупотребление алкоголем, табакокурением. Данные факторы негативно отражаются на состоянии тканей, иммунитета.
- Нерациональное питание, способствующее снижению иммунитета.
- Интенсивная потеря кальциевых ионов из костных структур.
- Ожирение. Наличие избыточной массы тела представляет собой фактор повышенного риска.
- Повышенный уровень кальциевых солей в крови. Такая ситуация является ненормальной, она чревата развитием кальциноза не только в матке, но и в других органах и тканях. Данный фактор нередко является провоцирующим при образовании кальцинатов в молочных железах, предстательной железе, почках, легких, аорте. Матка в данном случае подвергается нарушениям реже, однако в каждом таком случае можно говорить о множественных поражениях органа.
- Стрессовые ситуации. На фоне стресса снижается общий, местный иммунитет, так как происходит усиленная выработка кортизола, адреналина, норадреналина надпочечниками.
Перечисленные факторы не являются единственными, провоцирующими возникновение кальцинатов. Это следует учитывать при определении этиологии недуга.
Что такое кальцинаты, теперь понятно. Рассмотрим симптоматику.
Симптоматика
Кальцинаты в матке практически не проявляют себя какой-либо симптоматикой. Свидетельствовать о процессе отложения солей может присутствие слабых тянущих болей внизу живота.
Но, как правило, в большинстве случаев кальциевые отложения обнаруживаются инцидентально при проведении исследований по поводу других патологий или состояний. Чаще всего при кальцинозе выявляются симптомы основной патологии, которая стала провокатором становления кальцинатов.
В этом случае перечень вероятных симптомов очень обширен. Практика показывает, что чаще всего причиной становятся эндометрит и эндометриоз. Именно эти два заболевания обуславливают начало кальцификации.
Запись к гинекологу в женскую консультацию следует сделать в том случае, если возникло подозрение на развитие патологии.
Противоречивые мнения
Необходимо отметить, что большинство учёных не могут выработать общую точку зрения на кальцинаты в матке. Одни убеждены, что данный симптом является достаточно тревожным, способен свидетельствовать о серьёзной скрытой патологии внутри организма. Другие полагают, что опасность подобных отложений многократно преувеличена, приводят в качестве подтверждения своего мнения статистику, свидетельствующую о многочисленных случаях благополучных родов с указанным отклонением.
Поэтому не стоит удивляться, столкнувшись с совершенно противоположными мнениями. Один гинеколог может посоветовать ничего не предпринимать, другой – рекомендовать препараты, которые позволят стабилизировать количество кальция в крови. Отдельная группа учёных предлагает при обнаружении кальцинатов в мягких тканях организма добиваться специально нехватки соответствующих солей.
Однако с подобной практикой не согласна другая группа медиков. Они указывают на слабую контролируемость процесса. Трудно сказать, будет ли вызвана подобная реакция, в какие конкретно сроки. Нехватка одного из важнейших составляющих нормального обменного процесса способна серьёзно сказаться на общем самочувствии.
Основные признаки воспаления
Основными признаками процесса воспаления в слизистых матки являются:
- Болезненность в нижнем отделе живота, которая может быть различной интенсивности. Когда процесс осложнен, преобладают боли стреляющего, ноющего, тянущего характера. Выраженность дискомфорта находится в прямой зависимости от степени агрессивности основного возбудителя, общего состояния иммунитета, места локализации поражения. Дискомфортные ощущения могут ирридировать в проекцию матки, поясницу, ноги, паховую область.
- Появление кровянистых выделений, имеющих неприятный запах. В некоторых случаях, что встречается крайне редко, экссудат может полностью состоять из гноя. Как правило, выделения имеют резкий гнилостный запах и цвет мясных помоев. По своему характеру они обильные.
- Нарушение цикла менструаций вплоть до задержки в неделю. Такая ситуация нормальной не является.
- Повышенная до фебрильных и выше отметок температура тела. Если недуг имеет хроническую форму, то может проявляться сравнительно легкая гипертермия.
- Симптоматика общей интоксикации: рвота, тошнота, головокружения, боли в голове.
- Отклонения в репродуктивной функции женщины. Фертильность не исключается, но может снижаться.
Виды исследований
Затем требуется проведение бимануального исследования, осмотр половых органов при помощи зеркал. Кроме того, необходимы:
- Общее лабораторное исследование образцов крови для выявления классической картины воспаления, сопровождающейся повышением уровня лейкоцитов, скорости их оседания.
- Биохимическое исследование образцов венозной крови.
- Исследование органов, расположенных в малом тазу, при помощи ультразвука. Кальцинаты матки на УЗИ будут заметны.
- Рентгенография органов, расположенных в малом тазу. Кальцифицироваться могут как доброкачественные, так и злокачественные неоплазии.
- ИФА, ПЦР-диагностика. Позволяет выявить основной возбудитель патологии, если она имеет инфекционную этиологию.
- Мазки из цервикального канала, влагалища.
- Бактериологические посевы на присутствие питательных сред.
Данные исследования являются достаточными для выявления первопричин возникновения кальцинатов. В отдельных случаях показано КТ, МРТ.
Можно ли удалить кальцинаты в полости матки? Разберемся.
Терапия
Лечению кальцинаты не подлежат. Необходима терапия основной патологии. Заболеванием кальцинаты не являются, опасности сами по себе не несут, а лишь свидетельствуют о присутствии болезни. К прогрессированию кальцифицированные участки не склонны, поэтому их можно не удалять, а спокойно с ними жить.
Теперь стало понятным, что такое кальцинаты.
Наступление гормональной перестройки в женском организме ведет за собой ряд анатомо-физиологических изменений во многих системах и органах. В большей степени, изменениям подвергаются репродуктивные органы женщины, а именно яичники и матка в период менопаузы. Рассмотрим подробнее, какие изменения претерпевает женский маточный орган с наступлением климактерического периода.
Вопрос профилактики
Профилактика кальциноза в отношении матки может выражаться в здоровом, полноценном, сбалансированном питании. Никто не будет спорить: творог – действительно питательная еда, как и многие другие продукты, содержащие в себе кальций.
Однако злоупотребление любой пищей способно только нарушить естественный баланс, привести к усилению существующих проблем. Также стоит своевременно лечить любые заболевания, стараться избегать запускания патологий.
Хронические болезни опасны тем, что женщина нередко к ним привыкает, начинает воспринимать как естественную часть своей жизни. А это – совершенно не так, патология является сильным отклонением, с ней необходимо работать.
Матка во время климакса
Основные фазы климакса – это пременопауза и менопауза, пройдя через которые, у женщины начинается длительный период постменопаузы, сопровождающий ее на протяжении всей последующей жизнедеятельности.
Период пременопаузы является довольно продолжительным: от 3-х до 10-ти лет. Для этого периода характерны изменения практически всех органов и систем в женском организме. Они могут проявляться в более яркой форме либо, при своевременном лечении, в сглаженной форме:
- нарушения психологического состояния;
- изменения в терморегуляционных процессах в организме;
- нарушение гормонального баланса, сопровождающиеся дефицитным уровнем выработки половых гормонов;
- нарушения в менструальном цикле, вплоть до его завершения.
Менопаузальный период наступает сразу после последней менструации и продолжается на протяжении последующего года. Считают, что окончание менопаузы наступает после 12-ти месячного отсутствия менструаций. На протяжении данного периода в женском организме происходят инволюционные изменения половых органов. Начинают уменьшаться в размерах практически все репродуктивные органы, и даже матка в период менопаузы уменьшается в размерах. Уменьшаются не только размеры половых органов, но и количество цервикальной слизи, что в последующем оказывает немаловажное значения для состояния микрофлоры.
Более того при менопаузе снижается и общий уровень противостояния организма воздействию патогенных факторов. Некоторые системы органов начинают хуже функционировать, что ведет к снижению иммунной системы защиты организма.
Поэтому множество женщин, вступивших на порог климактерических изменений, сталкиваются с различными заболеваниями, в особенности, касающихся половой системы органов.
Так, в большинстве случаев, отмечается возникновение опухолевидных процессов в области молочных желез и матки при климаксе. Поэтому с наступлением климактерия необходимо регулярно посещать гинеколога и проходить ежегодное обследование. К основным наиболее опасным патологическим изменениям относятся:
- Воспаление матки.
- Развитие новообразований доброкачественного характера в полости матки.
- Развитие опухолевидного новообразования онкологической природы маточного органа.
- Рак молочных желез.
- Сальпингит или воспаление маточных труб.
- Эндометрит.
- Вагинит.
- Карцинома.
- Фиброма и др.
Все эти патологические изменения половой системы органов женщины в климактерическом периоде являются очень опасными, а при отсутствии своевременной терапии, многие из них представляют серьезную угрозу для жизни женщины.
Для предотвращения развития серьезных патологий, необходим регулярный осмотр в гинекологическом кабинете и своевременное прохождение УЗИ.
Причины, симптомы, диагностика и лечение единичных кист эндоцервикса
Содержание
Патологические изменения цервикального канала происходят по ретенционному механизму, когда закупоривается выводной проток железы, и ее секрет, не обнаружив выхода, начинает скапливаться внутри. Растягивается капсула органа, формируется кистозный пузырь. Железы шейки матки, секретирующие антибактериальное слизистое вещество, называются наботовыми (по фамилии ученого, описавшего их), или эндоцервикальными.
Наботовы кисты выступают над другими тканями, имеют полукруглую форму и желто-белый цвет. Крупные образования гинеколог может увидеть на осмотре в кресле, используя специальные инструменты. При патологических формированиях больших размеров показано их оперативное удаление в связи с возможностью развития осложнений.
Женщина обычно не подозревает о наличии каких-либо патологий матки. Кисты эндоцервикса не вызывают болевых ощущений, не выделяют гормоноподобных веществ, способных ухудшить общее состояние пациентки. В большинстве случаев патологические образования не влияют на менструальный цикл, возможность зачатия или вынашивания беременности.
Развитие симптоматики начинается в тех случаях, когда опухолевидная структура достигает значительных размеров. Множественные и крупные единичные кисты эндоцервикса, находясь в просвете цервикального канала, сужают его и даже могут закупорить. При этом становятся болезненными менструальные кровотечения, понижается вероятность зачатия. Именно эти проявления обычно заставляют женщину обратиться к врачу.
На плановом гинекологическом обследовании врач обязательно проверяет состояние шейки матки. Для этого используются специальные инструменты — гинекологическое зеркало и кольпоскоп, — с помощью которых хорошо просматриваются крупные патологические образования, выступающие над поверхностью других тканей.
Кальцинаты в яичниках – это образование солей кальция в яичниках. При диагностике их легко перепутать с полипами, поэтому специалист должен быть достаточно опытным, чтобы не совершить ошибку.
Описание патологии
Кальцинаты не считаются полноценным заболеванием. Чаще всего это последствия родов с осложнениями, хронических воспалительных процессов в репродуктивных органах женщины. Соли кальция сами по себе всегда присутствуют в организме человека, они участвуют в минеральном обмене веществ.
Кальций выступает залогом крепости костей, зубов, ногтей, а также влияет на общее состояние крови и организма. После ряда исследований ученые пришли к выводу, что предки человека принимали в разы больше кальция, чем нынешнее поколение.
Кальцинат может находиться в яичниках, придатках, матке, плаценте, молочной железе и др. Кальцификаты существенно увеличиваются в размерах и препятствуют нормальному обмену веществ в тканях.
Кальцинаты образуются вследствие высокого потребления продуктов, содержащих большое количество кальция (рыба, молочные продукты, орехи, капуста и др.). Болезнь может возникнуть и при нехватке этого компонента. Далее кальций откладывается в тканях организма и поддается воздействию болезнетворных бактерий.
Кроме того, образование может начаться и при сбоях в организме, например, минеральном обмене веществ.
Внутривагинальное обследование
Диагностика
Только специалист сможет подтвердить наличие кальцинатов в яичниках или их отсутствие. Для определения размера и места расположения женщине стоит посетить УЗИ, которое выполняется несколькими способами:
- Трансабдоминальное УЗИ. Диагностика в этом случае проводится через живот. Для того чтобы аппарат УЗИ дал более точные данные, на живот женщины наносится специальный гель. Вся процедура не доставляет пациентке каких-либо неприятных или болевых ощущений.
- Трансвагинальное УЗИ. Через влагалище вводится специальный датчик, который показывает информацию о яичниках с близкого расстояния. Этот метод считается наиболее точной диагностикой заболевания.
- Трехмерное УЗИ. В последнее время является популярным методом и дает достоверные сведения о патологическом процессе, но имеет на порядок выше стоимость. При таком виде УЗИ врач получает трехмерное изображение исследуемого органа.
Помимо ультразвуковой диагностики используется и гистерография. Во влагалище женщины вводится специальное вещество, которое выступает контрастом. Доплерография проводится для определения кровообращения органов мочеполовой системы. Эти два метода применяются для детального анализа.
Методы терапии
Мнение о лечении кальцинатов разделилось. Одни врачи считают, что образования никак не влияют на беременность и будущие роды. Другие же полагают, что пациентке обязательно стоит принимать препараты, которые помогают рассасывать кальцификаты яичника.
Перед началом лечения пациентка должна пройти полное обследование, которое выявит наличие других заболеваний, патологий, осложнений и воспалительных процессов. Обязательным пунктом является анализ крови на содержание кальция. Лечение подбирается исходя из того, планирует ли женщина беременность или нет.
Основные последствия отложения кальция в придатках:
Пациентке следует тщательно готовиться к зачатию, т. к. образования кальция в матке могут мешать ее растяжению. При этом будут травмироваться стенки органа, что приведет к кровотечению.
Чаще легче предотвратить образование, чем его лечить. Для этого стоит соблюдать правильную диету и следить за количеством потребляемого кальция и натрия.
Ультразвуковое исследование
УЗИ матки в период менопаузы назначается, как стандартное обследование органов малого таза и диагностика патологий с симптоматикой, имеющей сходства с климактерическим синдромом.
Ультразвуковой метод исследования дает довольно высокий уровень информативности, является безопасным и не вызывает неприязненности.
Несмотря на то, что климакс является естественным процессом, у большинства представительниц прекрасной половины человечества он способен вызывать ряд неприятной симтоматики и дискомфорта, выражающегося следующим образом:
- нарушение регулярности менструального цикла, вплоть до его прекращения;
- возникновения головокружений и головных болей;
- нарушения сна с развитием бессонниц;
- приступы жара;
- появления сухости в области влагалища;
- частые позывы к мочеиспусканию;
- болезненность при половом акте.
Симптомы кистозных образований эндоцервикса
Женщина обычно не подозревает о наличии каких-либо патологий матки. Кисты эндоцервикса не вызывают болевых ощущений, не выделяют гормоноподобных веществ, способных ухудшить общее состояние пациентки. В большинстве случаев патологические образования не влияют на менструальный цикл, возможность зачатия или вынашивания беременности.
Развитие симптоматики начинается в тех случаях, когда опухолевидная структура достигает значительных размеров. Множественные и крупные единичные кисты эндоцервикса, находясь в просвете цервикального канала, сужают его и даже могут закупорить. При этом становятся болезненными менструальные кровотечения, понижается вероятность зачатия. Именно эти проявления обычно заставляют женщину обратиться к врачу.
Патологические изменения маточного органа
Во время гормональной перестройки организма, особенно в пременопаузе, может произойти обострение имеющихся хронических патологий гинекологической направленности, а также образование новых недугов, которые могут вызывать и болезненную симптоматику, и маточные кровоизлияния.
Рассмотрим самые опасные патологические изменения в матке во время климактерия.
Развитие фибромиомы
Данное новообразование имеет само по себе доброкачественный характер течения. Обычно фибромиома появляется в фертильном периоде, а с наступлением климактерического периода переходит в обостряющуюся форму и начинает увеличиваться в размерах.
Фибромиома может образоваться в виде одного, или нескольких узлов, локализованных в произвольной части маточной полости. Растущие фибромиомы увеличивают стандартный размер матки в несколько раз, что приводит к сдавливанию близлежащих органов и появлению болевой симптоматики. Огромные разрастания данного новообразования могут привести к увеличению живота. Более того, фибромиомы вызывают и следующие симптомы:
- Маточные кровотечения.
- Болезненность в нижней части живота.
- Частые позывы к мочеиспускательному акту.
- Если разрастания фибромиомы направляются к прямой кишке, то наблюдаются нарушения стула и запоры.
Могут появиться болезненные ощущения во время интимной близости с партнером.
Лечение данной патологии назначается после проведенного полного обследования с учетом индивидуальных особенностей каждой женщины.
Эндометриоз
Данное патологическое изменение матки в менопаузальном периоде характеризуется разрастанием эндометриального слоя с патологическим проникновением в мышечные слои матки. Чаще всего возникает в пременопаузе, когда еще не полностью угас менструальный цикл.
Вызывает такую симптоматику, как:
- болезненные ощущения в нижней части живота ноющего характера, а также боли при половом контакте;
- продолжительное течение менструаций, когда матка на протяжении 10-14 дней не сокращается, что является поводом для проведения диагностического выскабливания;
- на фоне продолжительной менструации возникает нарушение психоэмоционального состояния;
- может развиться бесплодие.
При появлении одного из представленных симптомов, необходимо сразу обращаться к медицинским специалистам, для предотвращения осложнения и развития более серьезной патологии.
Хроническая форма сальпингита
Сальпингит – это воспалительный процесс в маточных трубах и придатках, который может возникнуть задолго до наступления климакса, а с началом гормональных изменений перейти в обостренную форму течения. Обычно сальпингит вызывает такие симптомы, как:
- Острая боль в нижней части живота.
- Повышение температуры тела.
- Образование гнойных выделений.
При отсутствии своевременного лечения может осложниться и привести к развитию патологии, требующей безотлагательного удаления матки.
Развитие спаечного процесса
Многочисленные оперативные вмешательства в структуры органов половой системы организма, а также воспалительные процессы в совокупности ведут к образованию спаек или распространению соединительных тканей. С началом климактерия в организме женщины происходит снижение тонизации мышечных волокон.
Это ведет к анатомическому смещению органов в малом тазу, что и вызывает тянущие боли от растяжения спаек.
В зависимости от того, какое именно нарушение в матке происходит, назначается соответствующее лечение. В большинстве случаев, если патология не связана с онкологическим процессом, назначается заместительная гормональная терапия. Но дозировку и курсовую продолжительность должен определять только квалифицированный специалист. Самолечение любой патологии в климактерическом периоде может закончиться необратимыми последствиями.
Полезное видео по этой теме:
Что такое кальцинаты в матке
Проходя ультразвуковое обследование шейной области, пациент может получить заключение, в котором будет указано, что имеются кальцинаты в щитовидной железе. В большинстве случаев новообразования из солей кальция формируются на фоне нарушения обмена веществ или воспалительного процесса.
Что это такое
Кальцинат — узел, формирующийся из скапливающихся в мягких тканях солей. Чаще всего его появлению способствует разрушение или физиологическое старение тканей. Соли имеют нерастворимый характер, из-за чего размеры новообразования постоянно увеличиваются.
Причины образования кальцинатов в щитовидной
Кальцинаты в тканях щитовидной железы образуются по следующим причинам:
- распад доброкачественных новообразований;
- патологическое разрастание тканей органа;
- хронические тиреоидиты аутоиммунного или фиброзного характера;
- диффузный токсический зоб;
- перенесенные ранее инфекционные заболевания;
- папиллярный или медуллярный рак.
Симптомы
На ранних стадиях развития кальцинатов каких-либо симптомов не появляется. Узловые образования обнаруживаются случайно.
На поздних этапах клиническая картина будет включать:
- общую слабость, повышенную утомляемость, хроническую усталость;
- повышение или снижение аппетита;
- резкую потерю или беспричинный набор веса;
- нарушение функций сердечно-сосудистой системы, проявляющееся тахикардией, брадикардией и одышкой;
- повышение температуры тела при увеличении активности узлов;
- усиленное потоотделение;
- увеличение щитовидки, сопровождающееся изменением контуров шеи, ощущение плотного узла при пальпации щитовидной железы;
- чувство комка в горле;
- боли при глотании;
- нарушение менструального цикла и бесплодие у женщин;
- раннее или позднее половое созревание у подростков.
Для диагностики заболеваний щитовидной железы, сопровождающихся отложением кальцинатов, используются следующие диагностические процедуры:
- анализ крови на гормоны. Используется для оценки функциональности щитовидной железы. Образование узлов может сопровождаться снижением выработки тироксина и трийодтиронина. Повышение уровня этих веществ чаще всего свидетельствует о злокачественном характере новообразований;
- ультразвуковое исследование. На УЗИ направляют для выявления плотных узлов в правой или левой доле органа, имеющих неоднородную эхоструктуру. Доброкачественные новообразования имеют четкие границы. Если УЗИ показало наличие анэхогенной структуры, проникающей в здоровые ткани, речь идет о раке щитовидной железы;
- биопсия — наиболее информативный метод уточнения характера узла. Проводится процедура под ультразвуковым контролем. Полученный материал направляется на гистологическое исследование, помогающее изучить структуру клеток. Процедура помогает обнаружить микрокальцинаты, которые не всегда удается диагностировать с помощью УЗИ;
- рентгенологическое исследование шейной области.
Лечение патологии
При появлении кальцинатов в щитовидной железе используют следующие способы лечения:
- Наблюдательная тактика. Применяется при образовании узлов левой или правой доли щитовидки небольших размеров. Пациент регулярно посещает эндокринолога, который решает, к какой категории относится пациент, и подбирает соответствующую схему лечения. Кроме того, необходимо соблюдение специальной диеты. В рацион включают как можно больше продуктов, богатых йодом.
- Консервативная терапия. Используется при наличии новообразований средних размеров. Применяются препараты йода и цитостатики, препятствующие дальнейшему разрастанию тканей. Если лечение приносит положительный результат, операцию откладывают на неопределенный срок.
- Хирургическое вмешательство. Применяется при выраженном увеличении размеров щитовидки, связанным со стремительным ростом узла. В ходе операции железа удаляется полностью или частично. После тиреоидэктомии пациенту показана пожизненная гормональная терапия.
- Паллиативное лечение. Назначается на поздних стадиях рака щитовидной железы. Сочетание облучения, химиотерапии и иных поддерживающих методов и продлевает жизнь пациента.
Осложнения
Если соли кальция откладываются в щитовидной железе непрерывно, возможно развитие тиреотоксикоза или гипотиреоза. Часто происходит злокачественное перерождение тканей.
Наличие большого количества кальцинатов вызывает проблемы с дыхательной и сердечно-сосудистой системой.
Увеличивающаяся щитовидная железа давит на окружающие ткани, из-за чего развивается стойкий болевой синдром. Усиленная выработка гормонов приводит к нарушению функций репродуктивной системы.
Профилактика образования кальцинатов
Предотвратить отложение солей кальция в тканях щитовидной железы сложно. Снизить вероятность развития заболеваний этого органа помогает правильное питание, прием препаратов йода, своевременное лечение инфекций. Необходимо ежегодно проходить обследование и посещать эндокринолога. После хирургических вмешательств принимают назначенные лекарственные средства, отказываются от вредных привычек.